當你的眼科醫生表示,你患上了「青光眼」,這是代表你視神經出現萎縮,並影響到你的視力;最壞情況,青光眼病人會永久失明。早期青光眼只會導致周邊視力損失,而沒有十分明顯的症狀,而一般視力檢查亦難以發現早期青光眼。全球六千萬名青光眼患者當中,四分之一是華人;單單在香港,就約有十二萬名青光眼患者,而其中七分之一的患者蒙受雙眼失明的痛苦,女性患上急性青光眼的風險較高,尤其是步入中年及以上的女性;然而,即使是兒童,一樣可以患上青光眼。
青光眼大致可分為兩大類:原發性青光眼及繼發性青光眼
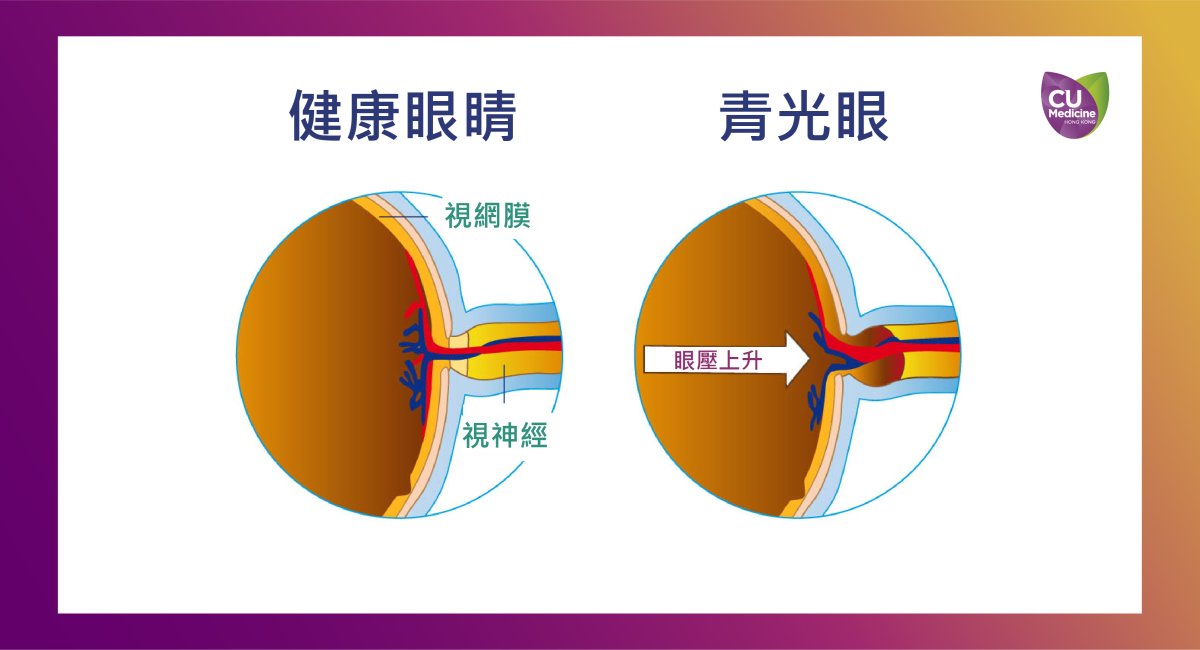
- 原發性開角型青光眼:是指前房角(Anterior Chamber Angle)開放。前房角即角膜與虹膜所形成的角度。原發性開角型青光眼的特點是在前房角正常地開放的情况下而眼壓(Intraocular pressure)升高,導致視神經逐漸受損。在發病初期,大多數患者或未能察覺任何徵狀和先兆。
- 原發性閉角型青光眼:特點是前房角 ( 眼內房水流出的通道,類似於「排水管」) 不正常地閉合,引致房水流出受阻,使到眼壓上升,而前房角發生閉合的速度和程度決定了發病的快慢。如果前房角閉合較慢,眼壓緩慢升高,患者也不會出現任何徵狀;但如果出現眼痛、眼紅、眼腫、視力在短時間內大減、看燈光時見到光環、頭痛和嘔吐等症狀,即有很大機會急性閉角型青光眼發作,意思是前房角發生急性閉合,導致眼壓急劇上升,這個情況有必要立即求醫。醫生需要盡快降低眼壓以防止視神經受到永久而不能逆轉的破壞。
- 原發性正常眼壓性青光眼:在前房角開放且眼壓維持在正常範圍的情況下(即10-21 mmHg 之間),視神經依然受到與其他青光眼相似的損傷。其發病成因至今並不明確,可能與眼壓和血管性病變有關。
- 繼發性青光眼:繼發性青光眼是由於其他眼疾而引致眼壓過高,如晚期白內障、糖尿病血管增生、葡萄膜炎、外傷、眼球內出血、腫瘤、手術後併發症。如病人有甲狀腺眼病,眼眶內肌肉及脂肪增生,向外壓迫可能引致眼球半脫位,局限性向內壓迫眼球周圍血管,有機會使眼壓升高導致繼發性青光眼 (了解更多)。
現今臨床診斷青光眼時,會進行一系列的眼睛檢查及測試, 如:
- 眼壓 ( Intraocular pressure )
- 視野圖 ( Visual field )
- 裂隙燈檢查 ( Slit-lamp examination )
- 前房角接觸鏡檢查 ( Gonioscopy )
- 視神經檢查 ( Optic disc )
- 光學相關斷層掃描術 ( Optical Coherence Tomography )
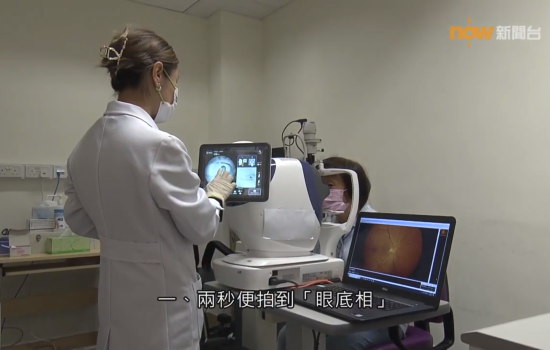
其中,光學相關斷層掃描術 ( OCT ) 是目前在眼科臨床上較常用的新興儀器,應用於觀察眼內結構,進行視網膜神經纖維層掃描。在 OCT 掃描過程中,受檢查者無需放大瞳孔,檢查時亦無需接觸眼睛,掃描速度快,成像清晰。根據不同的掃描位置,可分為前段 OCT,主要掃描前房角;以及後段OCT,用以掃描神經纖維層 (Retina nerve fiber layer) 及視神經頭 (Optic nerve head) 。
由於現今沒有任何方法補回已失去的視力,所以關注引致青光眼的高危因素十分重要,這包括了:
- 年屆40歲或以上 ( 青光眼在老年人士之中更為常見。年齡在60歲以上的人士,患有青光眼的機會會增加6倍 )
- 青光眼家族遺傳史 ( 如果直屬親人患有青光眼,青光眼發作的機率會比沒有青光眼家族史的人高出2至3倍 )
- 眼睛創傷 ( 尤其鈍挫傷 )
- 深度近視 ( 眼球過長會使眼部組織受到牽拉 )
- 深度遠視 ( 眼球過短導致前房角更容易閉合 )
- 糖尿病
- 睡眠窒息症
- 長期偏頭痛
- 患心血管疾病
- 高血壓
- 曾因服用或外敷類固醇而引致眼壓上升
另外,其它風險因素需要專業的眼科檢查才能獲知,如:高眼壓、中央角膜厚度(central corneal thickness ─ 厚度低於530微米者風險較高)和眼部疾病或結構異常等。
目前,青光眼是無法根治的,但只要及早診斷,加以適當治療,仍可以預防或減慢視力流失。醫生的治療原則以降低眼壓為目標,策略包括減少房水生產及增加房水流出。
治療青光眼,眼科醫生初期可用藥物控制病情,達至保護及保持病人的視神經組織及其功能,把眼壓降低到合適的目標範圍之內,減少視神經進一步的損害,並以把視力功能穩定下來為主要目的。
其中控制青光眼的藥物大部份為眼藥水,藥效為數小時至一天不等,患者須要長時間每天按時用藥才能夠達致穩定病情的效果。某些藥物亦有口服及靜脈注射的配方,但對身體副作用較多,通常只作緊急或短暫控制眼壓之用。相比起來,眼藥水對患者身體產生嚴重的副作用較少,亦比手術及激光治療較為安全。美中不足的是,長期使用這類眼藥水可令眼睛變乾變紅,甚至可致藥物敏感,造成不適。
但如接受藥物治療後病情仍不能控制,又或病情緊急,眼科醫生還會考慮採用激光或手術進行治療,例如:小梁切除術、引流手術、導管植入術、睫狀體光凝或冷凍術、氬激光虹膜周邊成形術,近年也興起了青光眼微創手術。最近有醫學證據顯示,選擇性激光小梁成形術(selective laser trabeculoplasty, SLT)可用作首選治療方式。
小樑切除手術過程 >
青光眼微創手術實例 >
此外,進行「晶體摘除手術」,不僅可以治療白內障,當混濁膨脹的晶體被小而薄的人工晶體代替後,不但解除了原本瞳孔被晶體堵塞的情況,並且使前房加深,使狹窄或關閉的房角重新開放,令眼壓降低,從而有效控制「閉角型青光眼」的惡化,具有良好的治療效果,對於未患上「閉角型青光眼」但高危人士 ( 例如:深遠視、小眼球、前房淺窄、 有青光眼家族史等 ),更加起了預防作用。
手術前:病友需要保持情緒穩定,避免感染流行性疾病, 如感冒等,也要小心起居飲食。如患有肺病、 哮喘、 高血壓、 糖尿病等、或經常用某種藥物者, 應預先通知眼科醫生。
手術當日:絕大部份青光眼手術都是採用局部麻醉,而手術當日, 可如常進食, 但不宜過飽,病友亦要照常服用藥物。如接受全身麻醉者,需遵從麻醉科醫生吩咐。
手術後:醫生通常會處方滴擴瞳眼藥水,以減輕虹膜炎症反應,並防止虹膜的粘連,但滴藥後可能會出現怕光、眼淚水增多等症狀。另外,如果病友手術後眼壓上升,不用擔心,在醫生的指導下進行眼球按摩,能有助於房水流通,從而降低眼壓。
青光眼發病隱秘難測,而且還會造成嚴重的、永久的視覺損失,為防範這個「視力小偷」奪走珍貴的視覺,醫學界建議年滿 40歲以上的市民,每年應該進行一次眼科全面檢查。
此外,一些生活習慣的改變也有助減低發病率。
縱使集中有關青光眼與生活習慣的研究談不上有很多,但從失智症及中樞神經系統退化疾病的研究之中,我們很有理由推論,一些生活上的習慣是很可能保護你的雙眼免被青光眼「突襲」。首先青光眼與年紀有密切關連,年紀越大,患上青光眼的風險顯然更高。另外,青光眼牽涉視神經退化,而視神經是中樞神經系統的延伸,因此了解老人病及中樞神經系統退化疾病等研究,具有很大的參考價值。
「我看得很清楚,又沒有眼痛,所以我沒有青光眼。」
由於一般人是同時使用兩隻眼睛來獲取信息的,左右眼的互補作用使得周邊視野的早期缺損很容易被患者忽視,而且在日常生活之中,我們都依靠中央視力,所以大多數早期青光眼病友未能察覺任何徵狀。隨著病情發展, 周邊視野缺損會發展到中央視野缺損。
「我眼壓是正常,所以我沒有青光眼。」
要準確判斷是否患青光眼,有必要由眼科醫生作進一步的檢查,特別是包括視野圖測試(visual field test)及視網膜神經纖維層光學相干斷層掃描(retinal nerve fiber layer thickness measurement with optical coherence tomography, 簡稱OCT)等測試。這是因為不同的眼球對眼壓具有不同的耐受性,單單依靠眼壓已不足以判斷青光眼的病變。
熱 門 影 片

莊金隆醫生講解甲狀腺眼病治療方案

譚智勇教授拆解白內障手術過程

梁啟信教授分析青光眼斷診及治療新趨勢